CE SPUN STUDIILE despre COVID-19. 6 luni de la declararea pandemiei. Ce știm despre noul coronavirus până acum?
Cu peste 24 de milioane de cazuri de infecție cu noul coronavirus (SARS-CoV-2) confirmate la nivel mondial și peste 80.000 de cazuri în România, eforturile cercetătorilor de a dezvolta tratamente și un vaccin eficient continuă pentru a încetini pandemia și a minimiza efectele sale. Ar mai putea dura luni de zile până ce un tratament nou va deveni disponibil, iar în privința vaccinului, durata ar putea fi chiar mai mare. Deși progresele tehnologice ne permit realizarea și aprobarea mai rapidă a terapiilor, încă trebuie să ne bazăm pe distanțarea fizică, ancheta epidemiologică, autoizolare și alte măsuri individuale sau sociale.
Cum este infectat organismul uman?
Virusul SARS-CoV-2 se transmite prin contactul cu fluidele respiratorii ale unui pacient infectat: când acesta tușește, strănută sau vorbește eliberează picături mici de lichid, care conțin virusul. Ulterior, dacă o altă persoană inspiră aerul care conține aerosolii sau atinge suprafețe contaminate și își atinge apoi fața, ochii, gura sau nasul, virusul pătrunde în căile respiratorii.
Structura virusului este compusă dintr-o moleculă de ARN, înconjurată de o serie de proteine structurale și funcționale: proteina S (spike – care conduce la aspectul caracteristic), proteina M (membranară), proteina E (envelope), proteina N (nucleocapsidă). Dintre acestea, proteina S are rolul de a se atașa de receptorii celulelor umane și de a facilita fuziunea conținutului viral cu celula. Receptorul de care se leagă SARS-CoV-2 este enzima de conversie a angiotensinei (ECA2), care se găsește în cantități mari în tractul respirator, motiv pentru care infecția inițială se realizează la nivelul celulelor epiteliale ciliate de la nivelul bronhiilor.
Legarea proteinei S de ECA2 este favorizată de existența sitului de clivare polibazic – un fragment proteic clivat de enzima numită furină (frecvent întâlnită în organismul uman), ceea ce permite fragmentelor de proteină S să își îndeplinească funcția. Pentru finalizarea procesului, intrarea celulară necesită coexpresia pe suprafața celulară a proteazei TMPRSS2, pe lângă ECA2.
La intrarea în celulă, virusul își pierde anvelopa (care fuzionează cu membrana celulară), iar ARN-ul viral este eliberat în citoplasmă, efectuând două procese: replicare și transcriere. Componentele celulare responsabile pentru transcrierea ARN-ului produc proteinele virale, iar ARN-ul este copiat. Ulterior, aceste proteine și copii ale ARN-ului inițial sunt „ambalate” în noi virioni, eliberați de celulă pentru a propaga infecția.
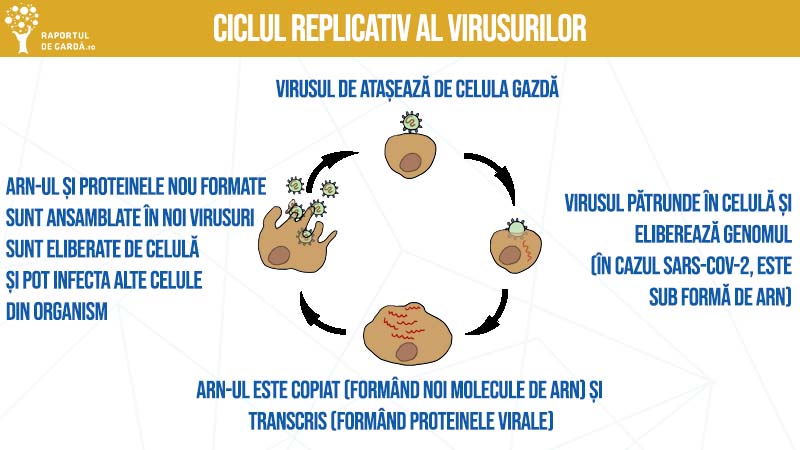
Formele severe de COVID-19: ce se întâmplă în organism?
SARS-CoV-2 nu conduce la o proporție ridicată de cazuri severe de pneumonie și nici la o mortalitate crescută (3,4%). Deși mai mare comparativ cu mortalitatea gripei sezoniere, este net inferioară mortalității cauzate de coronavirusurile care au condus la epidemii în trecut, SARS și, respectiv, MERS. Mai exact, 80% dintre cazuri sunt ușoare, 15% sunt severe și doar 5% sunt grave, necesitând suport ventilator.
Din punct de vedere al simptomatologiei, sunt descrise trei etape ale infecției:
- Perioada de incubație – pacientul este asimptomatic, poate sau nu prezenta virusul în secrețiile respiratorii;
- Perioada simptomatică – pacientul prezintă simptome non-severe, iar virusul poate fi detectat;
- Perioada severă – pacientul prezintă o formă gravă a infecției, iar virusul este prezent în cantități mari în secrețiile respiratorii.
Riscul de a dobândi infecția și de a dezvolta o formă gravă a acesteia este diferit pentru fiecare om, astfel încât există o clasificare ce poziționează anumite categorii de persoane ca fiind mai susceptibile la infecție. SARS-CoV-2 reprezintă un pericol mai ales pentru categoria persoanelor în vârstă: mortalitatea crește în intervalul 40-80 de ani. În plus, bărbații reprezintă mai mult de jumătate dintre cazurile confirmate cu infecția cu SARS-CoV-2 și au o rată de deces de 2 ori mai mare comparativ cu femeile, conform China CDC.
Riscul de infecție este mai mare și pentru pacienții diagnosticați anterior cu diverse comorbidități. În plus, persoanele imunodeprimate, indiferent de vârstă, reprezintă un grup vulnerabil pentru agravarea rapidă a infecției. Astfel, este conturată o categorie de risc maxim, cu cea mai mare probabilitate de a dezvolta o formă severă a infecției cu noul coronavirus – bărbații vârstnici, cu multiple comorbidități.
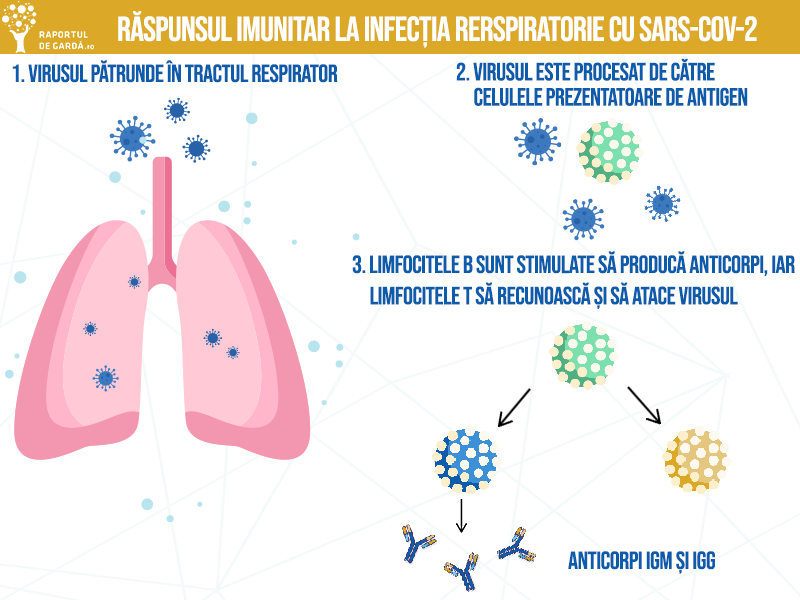
Răspunsul imunitar are un rol important în evoluția bolii și în apariția formelor severe. Astfel, în formele asimptomatice și ușoare, sistemul imunitar are un răspuns de anvergură potrivită: atacă virusul și protejează organismul. În această etapă, terapiile de stimulare imunitară ar putea fi benefice (precum interferonul, care stimulează răspunsul antiviral).
În cazul în care răspunsul imunitar inițial este insuficient, virusul diseminează în organism, în special în țesuturile bogate în receptorul ACE2, unde virusul se multiplică, distrugând celulele din care este eliberat. Componentele intracelulare astfel eliberate stimulează un răspuns imunitar exagerat, care conduce la inflamație pulmonară și sindrom de detresă respiratorie acută (ARDS). În etapa de infecție severă, răspunsul imunitar este dăunător, iar tratamentul poate include terapii antiinflamatoare specifice (precum tocilizumab sau alți inhibitori de citokine, utilizați în reumatologie).
Conform studiilor efectuate până în prezent, ARDS este principala cauză de mortalitate în COVID-19. Acest sindrom constă în inflamația acută a plămânului, care conduce la insuficiență respiratorie acută și, în consecință, lipsa de oxigenare a întregului organism. În COVID-19 (similar cu SARS și MERS), răspunsul imunitar exagerat reprezintă o componentă principală în apariția ARDS și afectarea altor organe, conducând la insuficiență multiplă de organ, care evoluează rapid spre deces.
Mecanismele cheie care pot avea un rol în fiziopatologia afectării mai multor organe, secundar infecției cu SARS-CoV-2, includ toxicitatea virală directă, afectarea celulelor endoteliale, tromboza și inflamația, dereglarea răspunsului imun și dereglarea sistemului renină-angiotensină-aldosteron (SRAA).
Pacienții cu COVID-19 care suferă complicații amenințătoare de viață prin tromboză și inflamație, se confruntă cu o dereglare a NETozei – un proces de moarte celulară care generează capcane extracelulare de neutrofile (NET), precum niște pânze extracelulare de ADN și toxine care captează și omoară agenții patogeni. Cu toate acestea, rețelele NET pot interacționa cu trombocitele și pot forma microtrombi care contribuie la sindromul de detresă respiratorie acută (ARDS). Corelația dintre excesul de rețele NET și severitatea infecției COVID-19 a fost clarificată recent într-un raport care ia în discuție și potențialul de a bloca rețelele NET prin factorul neonatal inhibitor NET (nNIF).
Într-un studiu prospectiv s-a observat că biomarkerii eliberați în momentul formării NET sunt mai abundenți la pacienții care au necesitat ventilație și cel mai crescuți la cei care au decedat. Conform Dr. Christian Con Yost, autorul principal al studiului, „nivelurile rețelelor NET din sânge ar putea ajuta la prezicerea gravității bolii și a mortalității în cazul COVID-19”.
În plus, o mică proteină din sângele cordonului ombilical al nou-născuților, numită factorul inhibitor neonatal NET (nNIF), reduce intensitatea răspunsului NET exagerat la pacienții tratați cu plasmă de la pacienții cu COVID-19. În prezent, nNIF este evaluată pentru a vedea dacă ar putea deveni baza unui tratament clinic, cu mai puține efecte secundare decât unele din medicamentele folosite la pacienții cu COVID-19, care blochează întregul sistem imunitar.
Manifestările clinice ale COVID-19. Ce trădează infecția?
Lista oficială a CDC (Centrul pentru Controlul și Prevenirea Bolilor din Statele Unite) asupra simptomelor provocate de infecția cu noul coronavirus cuprinde nouă manifestări – febră, tuse, dificultăți respiratorii, durere în gât (odinofagie), cefalee, dureri musculare, frison, tremor și pierderea gustului (ageuzie) sau a mirosului (anosmie).
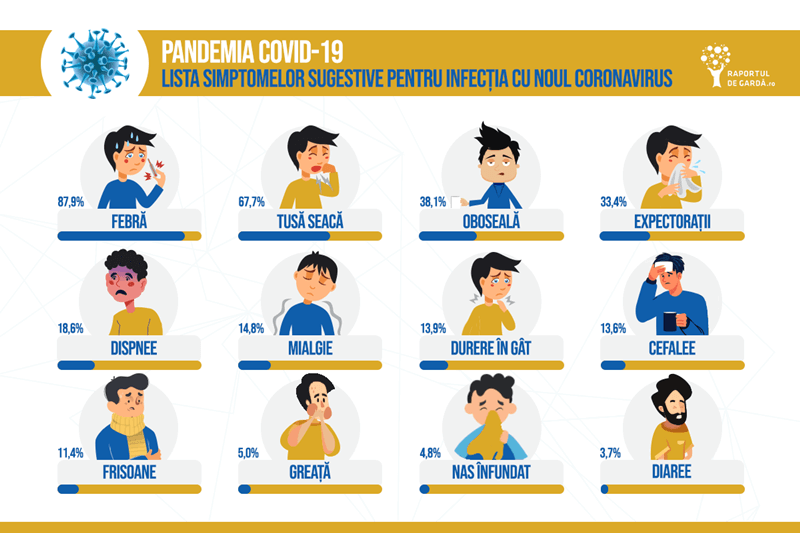
Lista simptomelor poate ajuta persoanele care încearcă să își dea seama dacă au simptome legate de COVID-19. Având în vedere numărul limitat de kituri de testare disponibile, cei care doresc să fie testați trebuie să aibă simptome sugestive și context epidemiologic. CDC a avertizat însă că lista nu este „atotcuprinzătoare” și că oamenii ar trebui să „consulte medicul pentru orice alte simptome care sunt grave sau care îi îngrijorează”.
Cercetările publicate au arătat că, în medie, timpul de la momentul expunerii la virus până la debutul simptomelor (perioada de incubație) este de aproximativ 5–6 zile. Cu toate acestea, există date conform cărora simptomele ar putea apărea și mai rapid, după 3 zile de la expunere, până la 13 zile mai târziu. Aceste descoperiri continuă să susțină recomandarea CDC de autoizolare și monitorizare a simptomelor timp de 14 zile după expunere. Conform CDC, simptomele pot apărea la 2-14 zile după expunerea la virus. Este important de precizat că o persoană poate avea simptome ușoare timp de aproximativ o săptămână, iar apoi starea sa să se agraveze rapid.
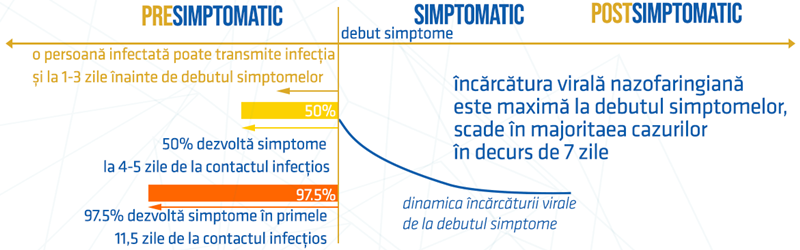
De asemenea, este important de menționat că virusul SARS-CoV-2 se poate răspândi asimptomatic, ceea ce înseamnă că un anumit procent din populație transportă virusul fără să știe. Cercetătorii indică un procent între 25-50% din numărul total de infecții ca fiind asimptomatice, ceea ce explică mare parte din răspândirea globală rapidă a bolii.
COVID-19, mai mult decât o boală respiratorie
Deși SARS-CoV-2 cauzează în principal afectare pulmonară semnificativă, medicii au observat multe manifestări extrapulmonare ale COVID-19 – hematologice, cardiovasculare, renale, gastrointestinale și hepatobiliare, endocrinologice, neurologice, oftalmologice și dermatologice. Această patologie diversă poate reflecta fie diseminarea și replicarea extrapulmonară a virusului, așa cum s-a observat în cazul altor coronavirusuri, fie diseminarea sechelelor imunopatologice ale bolii.
Limfopenia, un marker al afectării imunității celulare, se întâlnește la 67–90% dintre pacienții cu COVID-19. Scăderea limfocitelor T -CD4 și CD8 – este asociată cu evoluție severă a infecției. În plus, leucocitoza (în special neutrofilia), deși mai puțin frecventă, este, de asemenea, un marker prognostic negativ. Trombocitopenia, deși adesea ușoară, este asociată cu evoluții mai grave. Nivelurile ridicate ale D dimerilor la internare (întâlnite la până la 46% din pacienții internați) și creșterea pe parcursul spitalizării au fost asociate cu o mortalitate mai mare.
Au fost raportate complicații trombotice frecvente, inclusiv tromboză a cateterelor venoase și a circuitelor extracorporeale, și evenimente ocluzive vasculare (infarct miocardic acut, ischemie acută a membrelor și accident vascular cerebral), la pacienții bolnavi critici cu COVID-19 (17–22%), în ciuda tratamentului anticoagulant profilactic.
SARS-CoV-2 poate provoca leziuni miocardice, sindroame coronariene acute, cardiomiopatie, cord pulmonar, aritmii și șoc cardiogen. Leziunile miocardice au avut loc la 20-30% din pacienții internați pentru COVID-19, cu rate mai mari (55%) în rândul celor cu boli CV preexistente. Aritmiile, inclusiv fibrilația atrială cu debut nou, și aritmiile ventriculare, au apărut la 17% dintre pacienții spitalizați și la 44% dintre cei aflați în unitățile de terapie intensivă. Aritmiile atriale au fost mai frecvente la pacienții care au necesitat ventilație mecanică (17,7% vs. 1,9%).
Injuria renală acută (AKI) este o complicație frecventă a COVID-19 și se asociază cu mortalitatea. Într-un studiu efectuat la aproape 5.500 de pacienți cu COVID-19, AKI a apărut la 37%, dintre aceștia, 14% necesitând dializă. Aproximativ o treime au fost diagnosticați cu AKI în primele 24 de ore de la internare, mai frecvent la pacienții critici (78-90%). Mai mult, hematuria a fost raportată la aproape jumătate dintre pacienții cu COVID-19, iar proteinuria a fost raportată la până la 87% dintre pacienții bolnavi critici. Hiperpotasemia și acidoza sunt anomalii electrolitice comune asociate cu turnover-ul celular mare observat la pacienții cu COVID-19.
COVID-19 este, de asemenea, raportat din ce în ce mai frecvent în rândul pacienților cu boală renală în stadiu final și cei care necesită transplant renal, cu rate de mortalitate mai mari decât cele observate în populația generală.
Incidența raportată a manifestărilor gastrointestinale a variat de la 12% la 61% la pacienții cu COVID-19. Simptomele gastrointestinale pot fi asociate cu o durată mai lungă a bolii, dar nu au fost asociate cu o mortalitate crescută. Într-o meta-analiză recentă, prevalența simptomelor a fost: anorexie (21%), diaree (9%), greață și/sau vărsături (7%) și dureri abdominale (3%). În plus, prezența simptomelor gastrointestinale la debut a fost asociată cu un risc crescut (70%) de detectare a coronavirusului.
Leziunea hepatocelulară se întâlnește la 14-53% dintre pacienții bolnavi critici cu COVID-19. Aminotransferazele sunt de obicei crescute, dar cu mai puțin de cinci ori peste limita superioară a normalului. Hepatită acută severă a fost raportată rareori. O analiză sistematică recentă a raportat o prevalență de 19% a anomaliilor funcției hepatice, asociindu-se cu severitatea bolii. Creșterea nivelului bilirubinei la internare a fost, de asemenea, legată de gravitatea bolii și progresia către forma critică.
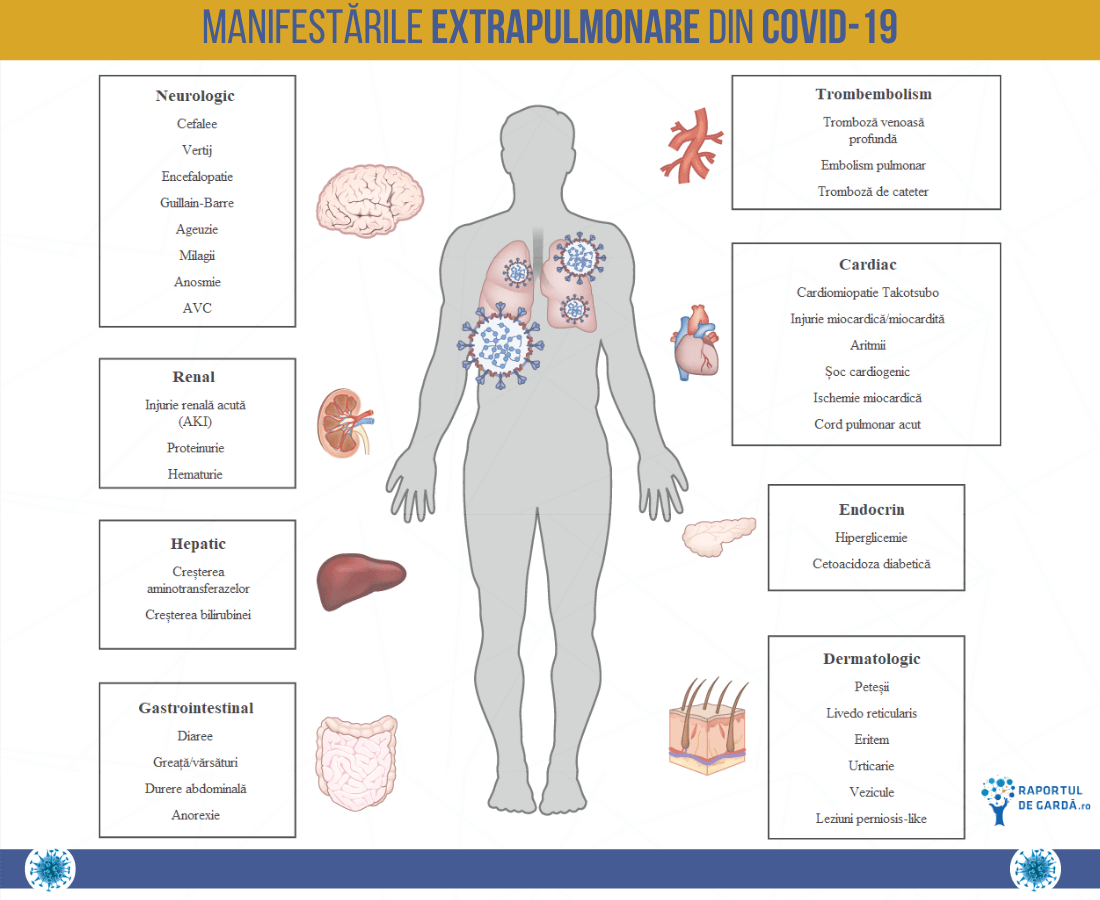
Conform CDC, 24% dintre pacienții spitalizați și 32% dintre pacienții internați pe secțiile de ATI prezintă diabet subiacent. Mai mult, pacienții internați cu COVID-19 prezintă o serie de anomalii ale metabolismului glucidic, incluzând hiperglicemie agravată și cetoacidoză diabetică.
Aproape jumătate din pacienții cu COVID-19 spitalizați (46%), fără un diagnostic prealabil de diabet, au hiperglicemie la internare, care s-a dovedit a fi un predictor independent al mortalității la 28 de zile. Rezultatele analizei retrospective a 605 pacienți cu COVID-19, observate la două spitale din Wuhan, au arătat că o glicemie de cel puțin 7 mmol/L (126 mg/dL) la internare, prezentă la 45% din cei fără un diagnostic prealabil de diabet, a fost un predictor independent al mortalității de 28 de zile.
„Testarea și controlul glicemic ar trebui recomandate tuturor pacienților cu COVID-19, chiar dacă nu au diabet preexistent, deoarece majoritatea pacienților este predispusă la tulburări metabolice ale glucozei”, subliniază autorii analizei. „Controlarea glicemiei crescute încă din stadiul incipient poate ajuta clinicienii să gestioneze mai bine situația și să scadă riscul de mortalitate al pacienților cu COVID-19”.
O serie de simptome neurologice ușoare și nespecifice au fost notate la pacienții spitalizați cu COVID-19, inclusiv cefalee (8-42%), vertij (12%), mialgie și/sau fatigabilitate (11-44%), anosmie (5%) și ageuzie (5%). Manifestări mai severe constau în accident vascular cerebral (până la 6% dintre cei cu forme severe), și confuzie sau alterarea conștienței (8–9%). La unii pacienți au fost de asemenea raportate: polineuropatie inflamatorie demielinizantă acută (sindrom Guillain-Barré), meningoencefalită și encefalopatie acută necrotizantă. Manifestări oculare, cum ar fi congestie conjunctivală, conjunctivită și modificări ale retinei, au fost, de asemenea, raportate la pacienții cu COVID-19.
Manifestările dermatologice ale COVID-19 au fost semnalate inițial cu o frecvență de 20% la pacienții spitalizați. Aproximativ 44% dintre pacienți au prezentat modificări cutanate la debutul bolii, în timp ce restul le-au dezvoltat pe parcursul bolii.
Pacienții pot dezvolta un spectru de leziuni cutanate sugestive pentru leziuni vasculare ocluzive. Manifestările cutanate includ: erupții veziculare precoce, în principal pe trunchi sau membre (9%), leziuni maculopapulare (47%) până la leziuni urticariene (19%), în principal eritem însoțit de vezicule sau eroziune (perniosis-like) (19%), care par a fi o manifestare ulterioară a COVID-19. Purpura retiformă sau necroza (6%) a fost cea mai severă afectare dermatologică, cu o mortalitate asociată de 10%.
Testarea pentru COVID-19 – și după 30 de ani, standardul rămâne tehnica PCR
Testarea reprezintă un element crucial pentru a înțelege și a controla pandemia COVID-19. Prin confirmarea infecției la o persoană se pot lua măsuri de tratament ale acesteia și de izolare, pentru a scădea riscul de transmitere a virusului. În plus, se pot demara și măsuri epidemiologice de identificare și testare a persoanelor cu care a avut contact bolnavul.„Nu putem combate cea mai mare criză globală a vremurilor noastre legați la ochi” – acesta este unul dintre mesajele lui Tedros Adhanom Ghebreyesus, directorul general al Organizației Mondiale a Sănătății (OMS) în contextul pandemiei COVID-19.
Capacitatea de testare și protocoalele naționale diferă. Unele țări au ales să îi testeze doar pe cei simptomatici cu istoric de călătorie sau contact cu persoane infectate, în timp ce în altele s-a realizat și testarea persoanelor asimptomatice.
Conform OMS, un caz pozitiv COVID-19 este o persoană care are confirmată infecția cu SARS-CoV-2 printr-un test de laborator. Există două tipuri de teste folosite în prezent.
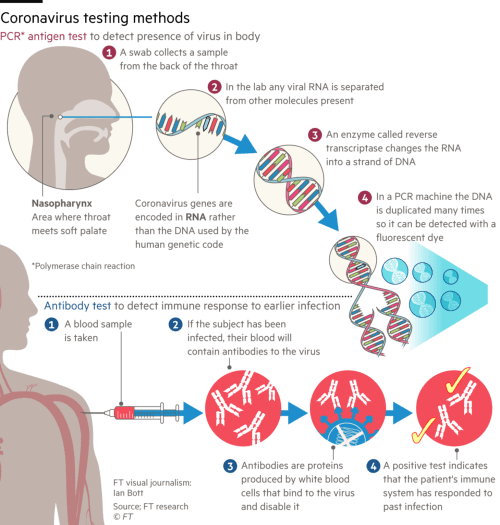
- Testele care identifică prezența virusului în organism: se bazează pe o tehnică de laborator care există în practică de peste 30 de ani – polymerase chain reaction (PCR). Sensibilitatea crescută a metodei permite identificarea copiilor virale chiar și în etapele inițiale ale infecției, motiv pentru care reprezintă gold standard-ul de diagnostic al infecțiilor virale.
- Testele rapide (serologice) identifică anticorpii prin analizarea unei probe de sânge prelevată din deget, putând detecta persoanele care au fost infectate. Două tipuri de anticorpi sunt detectate – IgM (primii anticorpi care apar; arată faptul că virusul e încă prezent și dispar după aproximativ două săptămâni) și IgG (anticorpi care persistă, însă nu se știe cât de mult, la acest moment). Acest test oferă rezultate în câteva minute, nu câteva ore ca în cazul PCR. Acestea au o valoare epidemiologică importantă: ne arată numărul total de persoane care au avut boala. Testele rapide nu ajută în fazele inițiale ale infecției. Avantajul lor este că arată numărul de persoane care au fost infectate și permite o detectare a cazurilor care au fost asimptomatice; astfel, eterminările statistice capătă acuratețe. Testele serologice permit o determinare mai clară a ratei de mortalitate.
Terapiile avansează în cursa împotriva COVID-19
Primele tratamente disponibile împotriva COVID-19 sunt medicamente deja aprobate pentru alte afecțiuni și testate împotriva altor virusuri. Cercetătorii analizează în prezent dacă unele antivirale existente deja ar putea funcționa sau dacă pot fi dezvoltate noi medicamente care să combată virusul.
Începând cu luna mai, două medicamente au primit aprobare de utilizare în regim de urgență (EUA) din partea FDA (Food and Drug Administration): remdesivir (antiviral) și un medicament folosit pentru a seda pacienții ventilați mecanic. FDA a emis o astfel de autorizația în martie pentru medicamentele antimalarice, clorochină și hidroxiclorochină, pe care ulterior a revocat-o după ce studiile au arătat că este puțin probabil ca aceste terapii să fie eficiente în tratarea COVID-19. Multe alte terapii sunt încă testate în studii clinice, o etapă necesară pentru a se asigura că medicamentele sunt sigure și eficiente pentru această anumită utilizare și pentru a stabili doza adecvată.
Într-un articol publicat în British Journal of Pharmacology, au fost prezentate cele trei etape ale infecției la nivelul cărora virusul ar putea fi vizat:
- împiedicarea virusului de a intra în celule;
- prevenirea replicării în interiorul celulelor;
- reducerea la minimum a daunelor pe care virusul le produce la nivelul organelor.
Multe dintre medicamentele dezvoltate sau testate pentru COVID-19 sunt antivirale. Acestea vizează virusul la persoanele infectate deja și funcționează mai bine atunci când sunt administrate înainte ca virusul să se fi multiplicat semnificativ și, de asemenea, înainte ca virusul să fi provocat daune semnificative organismului.
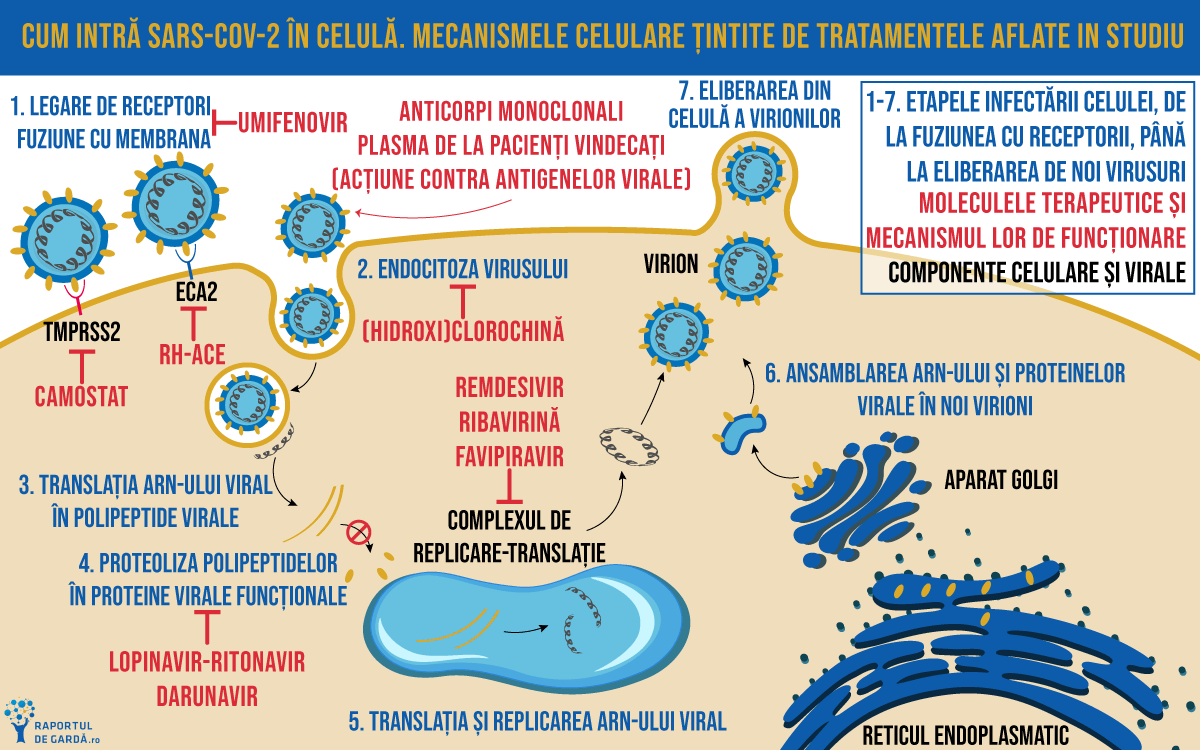
Dezvoltat în urmă cu un deceniu, remdesivir, deși nu și-a dovedit eficiența împotriva Ebola, s-a constatat că în general este sigur la oameni. Cercetările efectuate în cazul MERS însă, au arătat că medicamentul blochează replicarea virusului. Medicamentul este în prezent aprobat pentru COVID-19 și continuă testele în multe studii clinice din întreaga lume.
Dr. Anthony Fauci, directorul Institutului Național de Alergii și Boli Infecțioase (NIAID), a declarat că tratamentul cu remdesivir a produs un efect clar pozitiv în reducerea timpului de recuperare. Pacienții s-au recuperat de COVID-19 în 11 zile, comparativ cu 15 zile pentru cei care nu au luat remdesivir. La jumătatea lunii iulie, compania producătoare (Gilead) a anunțat rezultatele unui studiu de faza III aflat în desfășurare, conform căruia medicamentul a fost „asociat cu o îmbunătățire a recuperării clinice și cu o reducere cu 62% a riscului de mortalitate comparativ cu standardul de îngrijire”.
În urmă cu mai puțin de o lună, un regim terapeutic de două medicamente – sofosbuvir plus daclatasvir – administrat timp de 14 zile, a redus semnificativ timpul de recuperare după COVID-19 și a îmbunătățit supraviețuirea la persoanele spitalizate cu boală severă. Aceste rezultate au fost obținute într-un studiu iranian prospectiv. Vestea bună este că asocierea terapeutică are deja un profil de siguranță bine stabilit în tratamentul hepatitei C. Deși rezultatele arată promițător, acestea sunt preliminare. Combinația ar putea urma calea combinației ritonavir plus lopinavir sau a hidroxiclorochinei, care inițial au părut promițătoare, dar nu au obținut rezultatele sperate în studiile mari, controlate și randomizate.
Cercetătorii analizează, de asemenea, și alte modalități de a combate virusul sau de a trata complicațiile COVID-19. Printre ele se numără ibuprofenul. La începutul lunii iunie, a început un studiu clinic pentru a vedea dacă medicamentul antialgic poate fi utilizat la persoanele spitalizate pentru COVID-19. Se presupune că efectele antiinflamatoare ale ibuprofenului ar putea ușura dificultățile respiratorii asociate bolii.
O altă opțiune sunt anticorpii monoclonali care stimulează sistemul imunitar pentru a ataca virusul. La fel ca anticorpii proprii, aceste molecule fabricate în laborator vizează un invadator specific, precum SARS-CoV-2.
Pe aceeași linie, FDA a anunțat un proces prin care instituțiile medicale să poată efectua studii pentru un tratament experimental care utilizează plasmă recoltată de la persoane care s-au recuperat de COVID-19. Teoria este că plasma acestora conține anticorpi care pot ataca coronavirusul. La sfârșitul lunii mai, cercetătorii au raportat că 19 din 25 de persoane cu COVID-19, tratate cu transfuzii de plasmă de la foști pacienți, s-au îmbunătățit.
La unii pacienți cu COVID-19, sistemul imunitar reacționează excesiv, eliberând cantități mari de citokine. Această „furtună de citokine” ar putea fi motivul pentru care anumite persoane cu forme severe dezvoltă ARDS și necesită suport respirator ventilator. Mai multe terapii imunosupresoare sunt testate în studiile clinice pentru a vedea dacă pot calma această „furtună de citokine” și pot reduce severitatea ARDS. La jumătatea lunii iunie, cercetătorii englezi au anunțat că dexametazona, un corticosteroid, a redus decesele cu aproximativ ⅓ la persoanele cu forme severe de COVID-19 care se aflau pe ventilatoare și cu ⅕ la cei care aveau nevoie de oxigen suportiv. FDA a aprobat, de asemenea, un dispozitiv care filtrează citokinele din sângele pacienților cu COVID-19.
În prezent, nu se știe când va deveni disponibil un tratament specific pentru COVID-19. După testarea de laborator, medicamentele trebuie să treacă prin mai multe etape de studiu clinic înainte de a putea fi aprobate pentru utilizare pe scară largă la oameni. În plus, este dificil deoarece trebuie să fie înscrise suficient de multe persoane în fiecare etapă a studiilor pentru a genera rezultate de încredere. De asemenea, e necesară o perioadă suficientă de timp pentru a observa dacă există efecte secundare ale respectivului medicament.
Care este situația dezvoltării vaccinurilor împotriva SARS-CoV-2?
Vaccinul este conceput pentru a proteja oamenii înainte de a fi expuși la un virus – în acest caz, SARS-CoV-2. Practic, vaccinul antrenează sistemul imunitar să recunoască și să atace virusul atunci când îl întâlnește, protejând atât persoana vaccinată, cât și comunitatea deoarece persoanele vaccinate nu pot transmite mai departe. Aceasta este cunoscută sub numele de imunitate de turmă.
Avântul global pentru dezvoltarea vaccinurilor împotriva SARS-CoV-2 a accelerat, cercetătorii raportând evoluții pozitive în fazele timpurii ale studiilor iar țările semnând acorduri pentru a securiza livrările.
Vaccinurile sunt considerate cruciale pentru a pune capăt pandemiei deoarece oferă unor părți mari din populație un anumit nivel de imunitate. Însă necesită mai mult timp pentru dezvoltare, în parte, deoarece trebuie să dovedească că sunt extrem de sigure, având în vedere că sunt administrate unor oameni sănătoși. În timp ce unii cercetători spun că un vaccin ar putea fi gata pentru utilizare de urgență până la sfârșitul anului, alții spun că ar putea dura mult mai mult.
La nivel global, peste 160 de vaccinuri sunt în curs de dezvoltare (conform OMS, 25 se află în faza de evaluare clinică iar 139 în faza de evaluare preclinică). Printre cele mai avansate sunt cele produse de Universitatea Oxford împreună cu AstraZeneca, Moderna Inc., de parteneriatul dintre Pfizer și BioNTech și de CanSino Biologics din China.
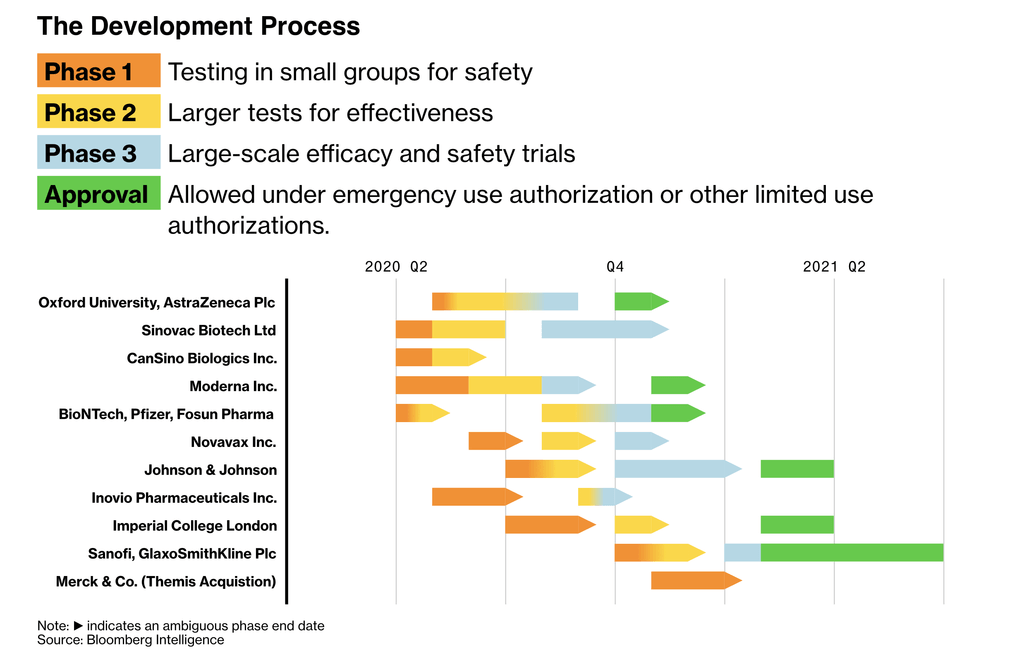
- Oxford University și AstraZeneca – vaccinul AZD 1222 (ChAdOx1 nCov-19) – progres: faza III
Vaccinul este alcătuit dintr-un virus inofensiv, modificat pentru a produce proteina spike de suprafață a SARS-CoV-2. Compania intenționează ca până în septembrie să producă până la 30 de milioane de doze disponibile în Marea Britanie. Potrivit rezultatelor unui studiu publicat într-un jurnal medical în luna iulie, vaccinul a crescut nivelul de anticorpi neutralizanți, cât și al celulelor T imune direcționate împotriva virusului.
- Sinovac Biotech – vaccinul CoronaVac – progres: faza III
Vaccinul folosește un virus inactivat, care poate ajuta organismul să dezvolte anticorpi împotriva SARS-CoV-2 fără a risca producerea infecției. Sinovac a finalizat primele două faze ale studiilor clinice umane și a declarat că vaccinul este sigur și generează anticorpi neutralizanți. Compania a obținut aprobarea autorităților sanitare din Brazilia pentru derularea fazei III care va implica 9.000 de persoane.
- China National Biotec Group, Sinopharm – doi candidați de vaccin – progres: faza III
Două filiale ale producătorului de stat de vaccinuri din China au dezvoltat două vaccinuri din versiunile inactivate ale virusului. China National Biotec a început studiile de faza III în Arabia Saudită. Potrivit companiei, fazele I și II efectuate în China pe aproximativ 2.000 de participanți au demonstrat siguranța și abilitatea celor două vaccinuri de a stimula răspunsurile imune.
- Moderna Inc. – vaccinul mRNA-1273 – progres: faza III
Vaccinul ARNm-1273 folosește ARN-ul mesager pentru a determina organismul să producă o proteină cheie a virusul, generând astfel un răspuns imun. Vaccinul a produs anticorpi împotriva coronavirusului la toți pacienții testați într-un studiu inițial de siguranță. La sfârșitul lunii iulie a început un studiu clinic pe 30.000 de pacienți, în colaborare cu Institutele Naționale de Sănătate din SUA.
- BioNTech SE, Pfizer Inc., Shanghai Fosun Pharmaceutical Group Co. – vaccinul BNT162b2 – progres: faza III
BNT162 este un alt vaccin tip ARN mesager pe care compania germană îl dezvoltă împreună cu Pfizer. În China, BioNTech dezvoltă vaccinul împreună cu Shanghai Fosun Pharmaceutical Group. Companiile au selectat unul dintre cei patru candidați ai săi, care în testele inițiale a generat răspunsuri prin anticorpi, pentru a merge mai departe într-un studiu avansat de 30.000 de persoane. Compania a spus că este posibil ca vaccinarea împotriva SARS-CoV-2 să fie necesară sezonier.
- Gamaleya Institute – vaccinul Sputnik V – progres: aprobat în Rusia
Rusia a devenit prima țară care a acordat aprobare unui vaccin împotriva SARS-CoV-2, supranumit „Sputnik V” (o referință la primul satelit din lume). Anunțul a fost făcut pe 11 august de președintele rus, Vladimir Putin, descriind aprobarea drept „un pas foarte important pentru lume”. Conform acestuia, vaccinul funcționează „destul de eficient, determinând o imunitate stabilă” împotriva COVID-19. Cu toate acestea, vaccinul dezvoltat de Institutul Gamaleya din Moscova în colaborare cu Ministerul Rus de Apărare, a dus la scepticism cu privire la siguranța și eficacitatea acestuia, întrucât este aprobat pentru uz civil chiar înainte de finalizarea studiilor clinice. OMS a declarat că urmărește progresele Rusiei în dezvoltarea vaccinului, dar a avertizat că progresele în lupta împotriva virusului nu ar trebui să facă compromisuri în ceea ce privește siguranța.

Și totuși, există și vești bune în contextul pandemiei
Iată câteva lucruri pozitive care să ne amintească că există speranță în această pandemie:
- Terapiile (pe lângă cele disponibile deja pentru cei mai afectați pacienți) vor fi disponibile înaintea vaccinului. Anticorpii monoclonali, care funcționează prin atacarea proteinei spike a coronavirusului (modul prin care acest virus ajunge în celulele umane), par a fi eficienți atât terapeutic, cât și pentru a preveni infecția.
- Teste rapide și ieftine de tip exsudat salivar încep să fie disponibile. Imaginați-vă un test pe care l-ați putea face acasă în fiecare zi, care vă oferă un răspuns în câteva minute după ce scuipați într-un flacon și costă sub 5 euro. Un astfel de test ne-ar putea ajuta să încetinim apariția focarelor de SARS-CoV-2, caz în care detecția precoce înseamnă totul. De asemenea, ar putea ameliora încrederea populației și încetini criza economică, deoarece acum, mai importantă decât precizia sunt viteza și frecvența testării.
- Dezbaterea a luat sfârșit: măștile funcționează! După câteva luni, purtarea măștilor începe să devină universală. Ceea ce era cândva ciudat și neobișnuit, a devenit acum acceptat pe scară largă. Cu toate acestea, nu toate măștile sunt fabricate la fel, așa că acum există ghiduri despre ceea ce constituie o mască adecvată.
- În cele din urmă a apărut consensul legat de răspândirea aeriană a noului coronavirus. Recent, peste 200 de oameni de știință au semnat o scrisoare adresată OMS prin care recomandă recunoașterea transmiterii aeriene a virusului. În curând, OMS și alte organizații vor începe să recomande oamenilor să adauge o nouă cale de control pentru combaterea acestui virus – strategii sănătoase de construcție, precum sisteme mai mari de ventilație, o filtrare mai bună a aerului și utilizarea dispozitivelor portabile de curățare a aerului.
- Există unele studii conform cărora expunerea anterioară la coronavirusurile apărute uzual în sezonul rece ar putea juca un rol protector. Mai multe studii au arătat că 20 până la 50% dintre persoanele care nu au fost niciodată expuse la noul coronavirus au totuși celule imune proprii (celule T cu memorie) care reacționează la acest nou virus. Se speculează că acest lucru se datorează expunerii anterioare la coronavirusurile apărute în perioada de iarnă.
- Analiza genomică tip „genomewide association” poate permite identificarea potențialilor factori genetici implicați în dezvoltarea COVID-19. Un studiu GWAS care a implicat aproape 2000 de pacienți cu formă severă de COVID-19, a identificat un grup de gene drept un locus de susceptibilitate genetică la pacienții cu COVID-19 cu insuficiență respiratorie. Mai mult decât atât, analiza a confirmat o posibilă implicare a sistemului de grup sanguin ABO. Analiza specifică a grupului sanguin a arătat un risc mai mare în rândul pacienților cu grup sanguin A, comparativ cu alte grupe sanguine, și un efect protector al grupei sanguine 0.
- Conform studiilor, vaccinurile par să funcționeze, iar producătorii de medicamente au declarat că până în octombrie ar putea fi capabili să ofere primele doze. Este încurajator faptul că studiile clinice incipiente arată semne pozitive. Dacă vaccinul va fi disponibil într-un an, acesta va fi cel mai rapid vaccin dezvoltat vreodată. Cu toate acestea, vaccinurile nu salvează oamenii, ci vaccinarea. Odată ce vom avea un vaccin, intră în joc sarcina grea de a-l produce și distribui. Așadar, în timp ce semnele privind vaccinurile sunt bune și în curând ar putea arăta că funcționează, vor mai rămâne încă câteva luni până când oamenii vor avea posibilitatea de a beneficia de vaccin. Însă suntem pe drumul ce bun și mai rapizi decât am fost vreodată!

